Visão Geral do Conteúdo
Introdução
Mergulhar no mundo da medicina e entender termos técnicos pode ser um desafio para quem não é da área. Neste artigo, vamos explicar de maneira simples e acessível o que é o trial isquemia e sua importância para a medicina. Vamos lá?
O que é isquemia?
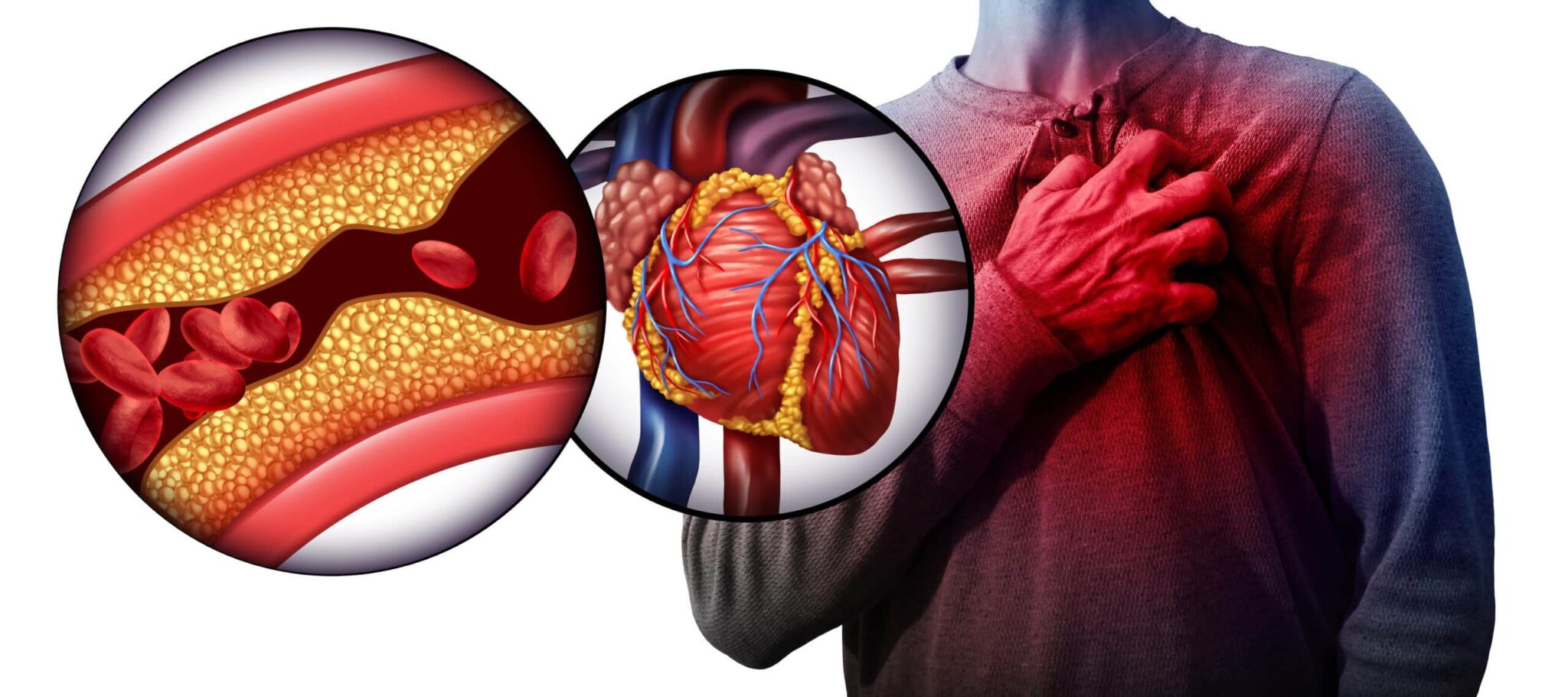
Isquemia é uma condição médica na qual o fluxo sanguíneo para uma parte do corpo é reduzido, comprometendo a entrega de oxigênio e nutrientes necessários para o bom funcionamento dos tecidos. Existem diferentes tipos de isquemia, como isquemia cardíaca e isquemia cerebral.
Isquemia cardíaca
A isquemia cardíaca ocorre quando o fluxo de sangue para o coração é reduzido, geralmente devido ao estreitamento ou bloqueio das artérias coronárias. Isso pode levar a condições graves como angina (dor no peito) e infarto do miocárdio (ataque cardíaco).
Isquemia cerebral
Já a isquemia cerebral acontece quando o fluxo de sangue para o cérebro é insuficiente, podendo causar um acidente vascular cerebral isquêmico (AVC), que pode ser debilitante ou mesmo fatal.
O que é um trial?
Um trial, ou ensaio clínico, é um estudo científico realizado com seres humanos com o objetivo de avaliar a eficácia e a segurança de novos tratamentos ou intervenções médicas.
Objetivos dos trials
Os trials são fundamentais para a medicina, pois ajudam a determinar se uma intervenção médica é eficaz, segura e se deve ser aprovada para uso em larga escala.
Fases dos trials
Os ensaios clínicos são divididos em diferentes fases, cada uma com objetivos específicos:
- Fase 1: Testa a segurança e a dosagem de uma nova intervenção em um pequeno grupo de pessoas.
- Fase 2: Avalia a eficácia e a segurança de uma nova intervenção em um grupo maior de pessoas.
- Fase 3: Compara a nova intervenção com o tratamento padrão atual em um grupo ainda maior de pessoas.
- Fase 4: Estuda os efeitos a longo prazo e a segurança de uma intervenção já aprovada e disponível no mercado.
O trial isquemia
O trial isquemia é um ensaio clínico importante que foi realizado para determinar a melhor abordagem de tratamento para pacientes com isquemia cardíaca estável.
Contexto e objetivo
O objetivo principal do trial isquemia era comparar os desfechos clínicos em pacientes com isquemia cardíaca estável tratados com uma abordagem invasiva (revascularização) e aqueles tratados com uma abordagem conservadora (tratamento medicamentoso e modificações no estilo de vida).
Desenho do estudo
O estudo foi desenvolvido para incluir pacientes com isquemia cardíaca estável e alto grau de isquemia, e comparar os desfechos clínicos entre os grupos de tratamento invasivo e conservador.
Seleção dos pacientes
Os pacientes foram selecionados com base em critérios específicos, como idade, presença de isquemia cardíaca estável e alto grau de isquemia comprovada por exames de imagem.
Intervenções e grupos de estudo
Os pacientes foram randomizados em dois grupos: um grupo que recebeu tratamento invasivo, incluindo angioplastia ou cirurgia de revascularização miocárdica, e um grupo que recebeu tratamento conservador, com medicamentos e orientações para mudanças no estilo de vida.
Resultados do trial isquemia
O trial isquemia mostrou que a abordagem invasiva não reduziu significativamente o risco de eventos cardiovasculares graves, como infarto do miocárdio e morte, em comparação com a abordagem conservadora.
Tratamento invasivo vs. tratamento conservador
Os resultados sugerem que, para pacientes com isquemia cardíaca estável e alto grau de isquemia, o tratamento invasivo não oferece benefícios significativos em relação ao tratamento conservador, e ambos os tratamentos podem ser considerados dependendo das características individuais do paciente e das preferências do médico e do paciente.
Implicações para pacientes e médicos
Os resultados do trial isquemia têm implicações importantes para o manejo clínico de pacientes com isquemia cardíaca estável, pois mostram que o tratamento invasivo não é sempre a melhor opção, e que o tratamento conservador pode ser igualmente eficaz. Isso significa que médicos e pacientes podem tomar decisões mais informadas sobre a melhor abordagem de tratamento em cada caso.
Conclusão
O trial isquemia trouxe informações valiosas sobre o tratamento de pacientes com isquemia cardíaca estável e alto grau de isquemia. A partir dos resultados deste ensaio, médicos e pacientes podem tomar decisões mais fundamentadas sobre a escolha da melhor abordagem terapêutica
individualizada, seja ela invasiva ou conservadora. Esses achados têm o potencial de mudar a prática médica e melhorar a qualidade de vida dos pacientes com isquemia cardíaca estável.
Perguntas frequentes
1. O que é o trial isquemia?
O trial isquemia é um ensaio clínico que teve como objetivo comparar a eficácia de uma abordagem invasiva (revascularização) e uma abordagem conservadora (tratamento medicamentoso e modificações no estilo de vida) em pacientes com isquemia cardíaca estável e alto grau de isquemia.
2. Quais foram os resultados do trial isquemia?
O trial isquemia mostrou que a abordagem invasiva não reduziu significativamente o risco de eventos cardiovasculares graves, como infarto do miocárdio e morte, em comparação com a abordagem conservadora.
3. O que esses resultados significam para pacientes com isquemia cardíaca estável?
Os resultados do trial isquemia indicam que o tratamento invasivo não é sempre a melhor opção para pacientes com isquemia cardíaca estável e alto grau de isquemia, e que o tratamento conservador pode ser igualmente eficaz. Isso permite que médicos e pacientes tomem decisões mais informadas sobre a melhor abordagem de tratamento em cada caso.
4. O que é uma abordagem invasiva e uma abordagem conservadora no tratamento da isquemia cardíaca?
A abordagem invasiva envolve procedimentos cirúrgicos, como angioplastia ou cirurgia de revascularização miocárdica, para restaurar o fluxo sanguíneo no coração. Já a abordagem conservadora consiste no uso de medicamentos e na orientação para a adoção de mudanças no estilo de vida, como alimentação saudável, atividade física e cessação do tabagismo.
5. Os resultados do trial isquemia se aplicam a todos os pacientes com isquemia cardíaca?
Os resultados do trial isquemia são mais aplicáveis a pacientes com isquemia cardíaca estável e alto grau de isquemia. No entanto, cada caso é único, e a escolha do tratamento ideal deve ser individualizada, considerando as características e preferências do paciente e do médico.
Veja mais:
- O Que é Isquemia Miocárdica no Teste Ergométrico?
- Teste Ergométrico – Entendendo os parâmetros do Teste de Esteira
- Caso Clínico #01 – O Soldado Ryan
- Caso clínico #03 – Gabriel Rios
- Motivação para Emagrecer: Estratégias e Apoio Profissional para Alcançar seus Objetivos